1. CHI E’ IL FISIOTERAPISTA?
Il Fisioterapista è un professionista della Sanità in possesso del diploma di laurea, laurea triennale o magistrale che lavora sia in collaborazione con il Medico e le altre Professioni Sanitarie sia autonomamente, in rapporto con la persona assistita, valutando e trattando le disfunzioni presenti nelle aree della motricità, delle funzioni corticali superiori e viscerali conseguenti ad eventi patologici, a varia eziologia, congenita o acquisita.
2. COSA FA IL FISIOTERAPISTA?
Secondo il D.M. 741/94 il Fisioterapista:
- elabora, anche in team multidisciplinare, il programma di riabilitazione volto all’individuazione ed al superamento del bisogno di salute del disabile;
- pratica autonomamente attività terapeutica per la rieducazione funzionale delle disabilità motorie, psicomotorie e cognitive utilizzando terapie fisiche, manuali, massoterapiche e occupazionali;
- propone l’adozione di protesi ed ausili, ne addestra all’uso e ne verifica l’efficacia;
- verifica le rispondenze della metodologia riabilitativa attuata agli obiettivi di recupero funzionale;
- svolge attività di studio, didattica e consulenza professionale, nei servizi sanitari ed in quelli dove si richiedono le sue competenze professionali;
- svolge la sua attività professionale in strutture sanitarie pubbliche e private in regime di dipendenza o libero-professionale.
3. COME SI RICONOSCE IL FISIOTERAPISTA?
Per la salvaguardia in primis del paziente, dovrebbe essere cosa semplice poter accedere all’elenco ufficiale di chi è regolarmente in possesso dei titoli per effettuare la Professione di Fisioterapista. Al contrario si tratta di un’impresa paradossalmente titanica in quanto la categoria è priva di un albo che li raggruppi controllandone titoli, aggiornamento e ne regoli deontologia ed etica.Si tratta di uno degli obiettivi primari dell’Aifi, l’Associazione Italiana Fisioterapisti che ne rappresenta una parte importante ma ancora minoritaria rispetto alla totalità, che ha fatto della lotta all’abusivismo la propria bandiera. In sintesi, non tutti i Fisioterapisti “veri” sono iscritti all’Aifi ma tutti gli iscritti all’Aifi sono Fisioterapisti “veri”. In aiuto al paziente l’Anvar che ha lo scopo di prevenire trattamenti fisioterapici da parte di personale paramedico non in possesso di titolo riconosciuto per legge; nonché di tutelare coloro che hanno avuto tali trattamenti da parte di detto personale promuovendo e coordinando ogni iniziativa opportuna sia per diffondere tutte le notizie utili alla conoscenza del quadro normativo e sanitario che regola la materia, sia per realizzare campagne di informazione dell’opinione pubblica, sia per attivare studi e tutele, anche sul piano giuridico-legale.
Scopri di più: http://abusivismoinriabilitazione.it/
4. QUALI SONO GLI OBIETTIVI FISIOTERAPICI?
Obiettivo primario di qualsiasi terapia, approccio o “scuola di pensiero” che sia, quello di riportare il corpo ad un corretto funzionamento ed equilibrio neuro-muscolo-scheletrico, attraverso tecniche manuali specifiche mirate alla gestione delle sindromi dolorose e disfunzionali a carico dei sistemi muscolare, articolare e/o nervoso periferico (SNP) tramite:
- gestione, riduzione e risoluzione di processi infiammatori muscolari, articolari e del SNP;
- gestione di edemi e cicatrici;
- riduzione della rigidità dei tessuti molli (muscoli, tendini e legamenti);
- aumento della range di movimento articolare;
- miglioramento della stabilità articolare;
- incremento della forza e della qualità del reclutamento muscolare;
- recupero di propriocettiva ed esterocettiva;
- riduzione dei deficit sensitivi, percettivi, spaziali, di immagine corporea, etc;
- ripristino dei corretti schemi di movimento;
- reintegrazione corticale del segmento corporeo, del suo movimento ed automatizzazione del pattern motorio;
- recupero dell’autonomia e della fiducia nel movimento tramite esperienze positive di corporeità, dinamica ed informazioni corrette sulla fisiopatologia del dolore;
- miglioramento della forma fisica generale e della sua endurance;
- reinserimento alle attività di vita quotidiane e lavorative;
- recupero di attività ludico-ricreative, sociali, hobbistiche e sportive;
- miglioramento della prestazione in termini di finezza, destrezza, abilità, velocità, resistenza, psicologici, nutrizionali e preparazione alla gara o alla performance;
- educazione ad una corretta ergonomia, un’equilibrata gestione dei carichi e degli stress, una graduale esposizione alle attività ed all’allenamento, una sana igiene posturale, motoria, respiratoria, alimentare e di ritmo sonno veglia ed all’ascolto del corpo per una buona prevenzione generale e delle recidive.
5. COSA SI INTENDE PER TERAPIA MANUALE?
Il concetto che costituisce la base della Terapia Manuale comprende lo studio scientifico dei disordini funzionali della postura e dell’attività gestuale, nonché dei meccanismi di regolazione che possano costituirne l’origine. L’obiettivo di ciò è quello di ridurre o eliminare i disordini funzionali articolari all’interno delle catene di movimento umane eseguendo varie manovre sui tessuti ossei, capsulari, legamentosi, tendinei, muscolari e fasciali, solo dopo aver compiuto un approfondito esame clinico del sistema locomotore. Il Fisioterapista Manuale dunque compie uno speciale esame e si serve di tecniche di trattamento rivolte ai sistemi osteoarticolare e neuromuscolare al fine di analizzare, migliorare la funzione e guarire le patologie del sistema locomotore di propria competenza.
Estratto dal sito” www.terapiamanuale.it”.
In Italia la Terapia Manuale viene spesso confusa con approcci metodologici che utilizzano lo stesso termine, ma i cui principi fondanti provengono da discipline altre ben definite, come la Chiropratica, l’Osteopatia e la Medicina Manuale, delle quali non si discute il valore ma si sottolinea semplicemente che non aderiscono agli “Educational Standards” dell’IFOMPT “International Federation Orthopaedic Manipulative Physical Therapist” (IFOMPT 1978). L’IFOMPT è la Federazione Internazionale dei Terapisti Ortopedici Manipolativi e rappresenta i gruppi di Terapisti Manipolativi nel mondo che hanno completato dei precisi programmi post laurea nel campo dei disordini neuro-muscolo-scheletrici. Si tratta di una Federazione che stabilisce gli standards formativi e clinici in questa area della Fisioterapia. L’IFOMPT incoraggia attivamente il miglioramento della gestione del paziente per mezzo dei suoi “Standards Document” (Documenti Fondamentali) ed incoraggia la pratica clinica basata sull’evidenza (Evidence Based Practice). L’IFOMPT è un sottogruppo della World Confederation of Physical Therapy che è stato fondato del 1974 e che collabora con l’Organizzazione Mondiale della Sanità (OMS). Secondo l’IFOMPT “International Federation Orthopaedic Manipulative PhysicalTherapist” (che nel 2009 ha variato la precedente denominazione da IFOMT in IFOMPT), la Terapia Ortopedica Manipolativa (Terapia Manuale) è un’area specialistica della Fisioterapia indirizzata alla gestione delle problematiche neuro-muscolo-scheletriche, basata sul Ragionamento Clinico e che utilizza un approccio altamente specifico al trattamento includendo tecniche manuali ed esercizi terapeutici. Inoltre, la Terapia Ortopedica Manuale comprende, ed è guidata, dalle evidenze cliniche e scientifiche così come dal contesto biopsicosociale (Modello Biopsicosociale) di ogni singolo paziente. Questa è la definizione deliberata mediante votazione, nell’Assemblea Generale a Città del Capo, nel marzo 2004.
Il testo originale in lingua inglese può essere visionato sul sito della l’IFOMPT “International Federation Orthopaedic Manipulative Physical Therapist”.
Estratto dal sito” www.gstmonline.it“.
6. COSA SI INTENDE PER TERAPIA DELLA MANO?
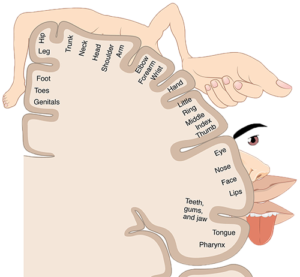 Nata nei paesi anglosassoni e sviluppatasi in tutto il mondo, la riabilitazione della mano è una branca specialistica che si occupa delle patologie, delle problematiche e delle disfunzioni dell’intero arto superiore, integrando competenze specifiche provenienti della fisioterapia e dalla terapia occupazionale. Risponde alla necessità di crescita rispetto alle tecniche sempre più sofisticate in ambito di microchirurgia della mano, protesizzazione e robotica, che richiedono percorsi preparatori all’intervento e successivi, al fine di ripristinare il meglio della funzione, in relazione al potenziale residuo. Risponde inoltre alle richieste sempre maggiori di qualità dei risultati in ottica di recupero funzionale complesso ed estetico, sia da parte del medico che del paziente.
Nata nei paesi anglosassoni e sviluppatasi in tutto il mondo, la riabilitazione della mano è una branca specialistica che si occupa delle patologie, delle problematiche e delle disfunzioni dell’intero arto superiore, integrando competenze specifiche provenienti della fisioterapia e dalla terapia occupazionale. Risponde alla necessità di crescita rispetto alle tecniche sempre più sofisticate in ambito di microchirurgia della mano, protesizzazione e robotica, che richiedono percorsi preparatori all’intervento e successivi, al fine di ripristinare il meglio della funzione, in relazione al potenziale residuo. Risponde inoltre alle richieste sempre maggiori di qualità dei risultati in ottica di recupero funzionale complesso ed estetico, sia da parte del medico che del paziente.
7. COSA SI INTENDE PER TERAPIA CRANIO FACCIALE?
La terapia cervico-cranio-facciale è quella branca della fisioterapia che si è specializzata nelle disfunzioni che riguardano il cranio come:
- dolore alla testa ed al viso di origine non organica ma legata a disfunzioni specifiche dei nervi cranici periferici
- mal di testa cervico-genico e tensivo
- disturbi temporo-mandibolari con dolore, rumore e/o disfunzione
- disfunzioni della masticazione, della deglutizione e della fonazione
- disfunzioni del sistema oculo-motorio e problematiche annesse
- disturbi dell’equilibrio e vertigine di origine vestibolare, cervicale, oculo-motoria
- disfunzioni della respirazione
La terapia cervico-cranio-facciale è una specializzazione molto complessa che prevede molta dedizione e non può prescindere dalla stretta collaborazione con le altre figure professionali come:
- ortopedici, neurochirurghi
- chirurghi maxillo facciali e chirurghi estetici
- neurologi ed algologi
- odontoiatri,
- Gnatologi ed ortodontisti
- gastroenterologi e nutrizionisti
- otorinolaringoiatri, foniatri e logopedisti
- oculisti ed ortottisti
8. E’ NORMALE SENTIRE DOLORE?
NO, il dolore non è la condizione necessaria ed indispensabile per garantire la guarigione, anzi la riabilitazione mira al ripristino della miglior funzionalità possibile in assenza di dolore.
La Fisioterapia è un percorso di durata variabile che promuove i processi di guarigione dei tessuti prima possibile dopo un trauma o un intervento, evitando l’instaurarsi di importanti rigidità o deficit funzionali. Quando l’intervento del fisioterapista è tardivo e ci si ritrova già di fronte a retrazione dei tessuti, limitazione articolare o deficit funzionali, non è tramite tecniche cruente che forzano i tessuti oltre la soglia del dolore che si ottiene il recupero, bensì tramite l’esposizione graduale e modulata ai carichi ed alle attività.
E’ importante capire che il DOLORE, per quanto sgradevole, è un importante sistema di allarme che –quando ben funzionante e correttamente tarato da un punto di vista della neuro modulazione del dolore- ci indica il limite di tolleranza dei tessuti all’estensione o al carico, dandoci la possibilità di prevenire traumi e processi infiammatori. Tutto ciò non significa che durante qualche tecnica o esercizio promuove i processi di guarigione dei tessuti non si possa provare dolore, ma che la sua intensità deve essere tollerabile, di durata breve e non residuare in una sintomatologia aumentata, caratterizzata da calore, bruciore, rossore, gonfiore post-trattamento o esercizio terapeutico. Se ciò dovesse accadere è importante avvisare subito il proprio Fisioterapista che agirà di conseguenza, gestendo l’episodio specifico e ripianificando il dosaggio dei carichi e delle proposte terapeutiche in modo calibrato alla tolleranza dei tessuti. E’ fondamentale sapere che la neuro-modulazione del dolore è un meccanismo molto complesso gestito dal sistema nervoso centrale e periferico. Questo sistema può entrare in crisi, provocando alterazioni della percezione del dolore e facendoci così provare un dolore non direttamente correlato al danno tissutale. Questo fenomeno provoca spesso dolore diffuso o localizzato in più siti, migrante ed incostante, con esordio improvviso, senza ragione apparente, in seguito ad attività quotidiane o sotto stimoli di bassa intensità che non dovrebbero provocarlo. In questi casi è importante non allarmarsi né demoralizzarsi ma farsi aiutare da un team di specialistici che si occupano del dolore cronico (o meglio sensibilizzazione centrale): questi professionisti (algologo, fisioterapista, psicologo, etc) hanno le competenze per aiutarci a capire e gestire questo fenomeno e ridurre il dolore, grazie alle nuove scoperte scientifiche che integrano i saperi in ambito farmacologico con le nuove scoperte relative all’importanza del movimento, dell’alimentazione, dell’ideratazione, del ritmo sonno-veglia, dell’esposizione graduale ai carichi ed ai sistemi psico-neuro-endocrino-immunologici.
Il mondo della ricerca scientifica è oggi molto attivo in merito, al fine di comprendere fenomeni complessi da vivere e da gestire clinicamente come la CRPS che pare essere fortemente correlata con quelle problematiche un tempo chiamate neuroalgodistrofia, fibromialgia, etc, spesso categorizzate erroneamente come problematiche neuro-psicologiche o psichiatriche. Ad oggi sono stati individuati fattori predisponenti (ansia, stress, depressione, tendenza a rimuginare, conoscenze e convinzioni errate rispetto agli stessi meccanismi di modulazione del dolore, genetica, etc) che parrebbero rendere alcuni soggetti più inclini a sviluppare certe problematiche come quelle sovra citate. Sono anche stati individuati alcuni fattori che, in questi soggetti, possono essere scatenanti, come ad esempio l’esperienza stessa di dolore acuto, prolungato, incomprensibile e non gestibile o anche la scarsa o errata informazione ricevuta dagli stessi professionisti sanitari che può alimentare paura, frustrazione, impotenza rispetto a ciò che ci sta accadendo. Inoltre sappiamo che alcuni comportamenti, abitudini, posture mantenute, movimenti ripetuti, carichi, attività quotidiane, possono essere, anche involontariamente, fattori di mantenimento della problematica.
Per tutti questi motivi è fondamentale rivolgersi ad un team di professionisti preparati alla gestione di questi quadri clinici complessi, nella consapevolezza che, anche se molto deve essere ancora scoperto, ciò che è già stato capito, può contribuire in forma importante alla gestione del dolore che ci affligge. Importante anche sapere che, come pazienti, si è soggetti attivi del processo di guarigione e che, chiedendo aiuto, si entra nel team e non ci si può esimere dal fare la propria parte.
9. LA FISIOTERAPIA DEVE ESSERE FATTA TUTTI I GIORNI?
SI e NO. Non sono necessarie sedute quotidiane con il terapista, ma è importante che il paziente esegua gli esercizi assegnati più volte al giorno per raggiungere gli obiettivi gradualmente, per mantenere il risultato tra una seduta e l’altra, per imparare ad ascoltarsi e gestirsi senza dipendere dal fisioterapista. Il terapista valuta ed imposta il trattamento sulle reali necessità di ogni singolo paziente e lo guida fuori dalla disfunzione, verso l’autonomia ed il miglior recupero funzionale possibile.
10. QUANTO DURA UNA SEDUTA?
Quanto è necessario. La competenza e la professionalità di un buon fisioterapista si esprimono proprio nella finezza di gestione del problema in relazione alle risposte dei tessuti alla terapia ed a tutti gli agenti esterni (infiammazioni, infezioni, stress, stanchezza, alimentazione, stato psico emotivo, ritmo sonno-veglia, propositività e partecipazione, attività e sovraccarico, stato socio-lavorativo ed economico, etc) che influenzano l’andamento. Si tratta di un expertise legata alla formazione continua, all’esperienza ed alla sensibilità personale che portano alla capacità di programmare in modo personalizzato il percorso e di modularlo costantemente a seconda delle risposte individuali di ciascun paziente, individuando di volta in volta l’esposizione migliore e gradualmente crescente a cui sottoporre i tessuti ai carichi in termini di forze, timing, frequenza di tecniche manuali, esercizio terapeutico ed attività quotidiane. In linea di massima una seduta dura attorno all’ora, ad eccezione di sedute in fase acuta che possono durare 30 minuti. Ogni paziente è diverso dagli altri e da sé stesso: per questo ogni seduta è diversa dall’altra, visto che il trattamento è elaborato su misura per il problema di quel paziente, in quel frangente temporale, in quella fase di guarigione.
11. QUANTE SEDUTE DOVRO’ FARE?
Non esistono numeri fissi di sedute per patologia o intervento poiché le risposte dei tessuti ad un evento lesivo sono estremamente soggettive. La frequenza delle sedute viene decisa dopo la valutazione del singolo caso ed è strettamente dipendente da tutti i fattori già spiegati, tra cui anche la partecipazione attiva del paziente alla terapia.
In linea di massima inizialmente le sedute hanno una frequenza di:
- 2-3 alla settimana;
- Protocolli specifici sono proposti per la gestione del dolore cronico che differiscono anche per modalità e durata.
Appena possibile la frequenza viene ridotta a favore dell’esercizio terapeutico, dell’auto-trattamento, del recupero funzionale e di un monitoraggio a medio e lungo termine, per poter guidare la guarigione, dare autonomia e prevenire le recidive.
12. COSA DEVO ASPETTARMI?
- Una risposta immediata via telefono quando possibile o entro le 24h lasciando un messaggio in segreteria, SMS o Whatsapp oppure scrivendo una mail e/o compilando il form nella sezione contatti (link), negli orari e durante i periodi di apertura dello studio;
- un appuntamento prima possibile, nel rispetto della priorità per le emergenze, compatibilmente con le risorse dello Studio;
- un approccio alla Persona nella sua complessità, basato su etica, trasparenza, buon senso e rispetto per il diritto alla salute e per la libertà di scelta individuale in merito ad essa;
- una prima seduta di valutazione (esame oggettivo e soggettivo) caratterizzata da diverse fasi: ascolto, domande, valutazione fisica, biomeccanica, posturale e funzionale, test e tecniche manuali o esercizio terapeutico;
- la compilazione di una cartella e la richiesta di eventuale documentazione ed approfondimenti;
- una pianificazione del percorso con la condivisione di obiettivi realistici a breve, medio e lungo termine;
- la richiesta di leggere e firmare il consenso informato al trattamento dei dati sensibili per la privacy ed al trattamento fisioterapico;
- un approccio terapeutico prettamente manuale, basato sulle evidenze scientifiche e sull’esperienza pratica, caratterizzato da momenti di valutazione- rivalutazione, spiegazioni teoriche, elaborazione di esercizi specifici per la disfunzione ed il dolore di ciascuna Persona, al fine di favorire l’ascolto e la conoscenza del proprio corpo e l’autonomia nella sua gestione;
- la richiesta di partecipazione attiva al percorso tramite esercizi personalizzati e mirati da fare a casa come auto-trattamento, la disponibilità a modificare lo stile di vita (es: attività fisica, posture, alimentazione, etc), la disponibilità a tenere un diario temporaneo per facilitare l’analisi dei fattori predisponenti, scatenanti e di mantenimento la disfunzione, la disponibilità all’ascolto ed al fornire informazioni specifiche e abitudini e stile di vita.
Il fisioterapista ha il dovere di scegliere, in scienza e coscienza, quando utilizzare tecniche hands-on (test e tecniche manuali), hands-off (spiegazioni, dialogo, ascolto, etc), quando, come ed in quali percentuali abbinarle o quando invece astenersi dallo svolgere la terapia stessa, per non nuocere.
Una seduta hands-on prevede:
- valutazione/rivalutazione
- spiegazioni e/o condivisione del percorso o eventuali sue modifiche e/o risposta a quesiti
- trattamento manuale eseguito dal terapista – esercizio terapeutico ed eventuali terapie fisiche
- confezionamento/controllo/modifica di eventuali tutori (per la mano)
- consigli su attività, posture, movimenti, igiene articolare, prevenzione di problematiche secondarie, ausili (es: plantari, busto, collare, bastone, splint per le disfunzioni temporo-mandibolari)
- consigli su eventuali consulenze o indagini di approfondimento
- consegna di esercizi da svolgere a domicilio.
Se hai ancora dei dubbi è possibile porre domande di ulteriore approfondimento lasciando un messaggio nella sezione CONTATTI.
13. CODICE DEONTOLOGICO
La figura del Fisioterapista prevede un Codice Deontologico, approvato dalla Direzione Nazionale dell’A.I.F.I., l’Associazione dei Fisioterapisti Italiani, che da anni rivendica il diritto di quest’ultimi ad avere un proprio Ordine e un proprio Albo Professionale, così come avviene in tutti i Paesi Europei e nel resto del mondo. Il testo è il frutto della revisione da parte della Cittadinanza Attiva (Tribunale dei Diritti del Malato e Coordinamento Nazionale Associazioni Malati Cronici).
Vai al Codice Deontologico.
14. LA NORMATIVA
Ad oggi il Fisioterapista non ha ancora ottenuto un proprio Albo, requisito fondamentale per la tutela della professione dall’abusivismo e della salute della cittadinanza: si tratta infatti del presupposto per l’abilitazione. L’Albo è uno strumento che filtra in base ai titoli ed alle competenze, che monitora e gestisce gli atti di irregolarità rispetto all’operato ed alla regolamentazione dettata dal codice etico e deontologico, che garantisce al cittadino il rispetto dei propri diritti a partire dalla selezione e dalla gestione degli abusi di professione, per arrivare alla corretta informazione, nonché al monitoraggio della formazione continua in medicina. Al momento l’Associazione Italiana Fisioterapisti (AIFI) si adopera per vicariare questo importante deficit legislativo e di diritto , portando avanti battaglie importanti come quella per l’Albo e contro l’abusivismo.
Le norme in materia sono:
- Legge 1/02
- Legge 251/00
- Legge 42/99
- Decreto Legislativo 19 giugno 1999, n. 229
- Decreto Legislativo 30 giugno 1992, n. 502
- Decreto 17 maggio 2002
- Decreto 27 luglio 2000
- Legge 1 febbraio 2006, n. 43
- Legge 3 febbraio 2006, n. 27
- D.M. 29 Marzo 2001
- D. M. 28 luglio 2014
Al link seguente è possibile trovare informazioni aggiornate sugli aspetti normativi inerenti la professione:
aifi.net/professione/normativa-di-riferimento/.
15. DETRAIBILITA’
Ogni anno a giugno si ripresentano i dubbi di qualche CAF o consulente fiscale sulla detraibilità delle spese sostenute per le prestazioni fisioterapiche erogate alla Persona in libera professione, nonostante la normativa sia chiara in merito sin dal 2012. In merito AIFI ha già dal 2012 informato adeguatamente anche le forze dell’ordine e i CAF, al fine di garantire il Cittadino. L’Agenzia delle Entrate con la circolare 19/E del 1 giugno 2012 ha corretto la posizione adottata con la circolare 39/E del 1 luglio 2010 che supponeva invece la necessità della prescrizione medica per la detrazione. All’Utente è consentita la detraibilità della spesa fisioterapica allegando soltanto la parcella del professionista di cui risulti la prestazione effettuata, anche in assenza di prescrizione medica.
Succede ancora che qualche CAF richieda invece la prescrizione medica, si tratta di una richiesta non legittima.
16. QUAL’E’ IL PERCORSO FORMATIVO PER DIVENTARE FISIOTERAPISTA?
Per diventare Fisioterapista e quindi essere abilitato all’esercizio della professione è necessario frequentare e portare a conclusione il Corso di Laurea in Fisioterapia organizzato presso la Facoltà di Medicina e Chirurgia. Il Corso di Laurea in Fisioterapia per diventare fisioterapista, (abilitante alla professione sanitaria di Fisioterapista) ha lo scopo di formare professionisti sanitari che, ai sensi dell’art. 2 della Legge 10 agosto 2000, n. 251, svolgono con titolarità e autonomia professionale, nei confronti dei singoli individui e della collettività, attività dirette alla prevenzione, alla cura, alla riabilitazione e a procedure di valutazione funzionale, al fine di espletare le competenze proprie previste dal relativo profilo professionale (D.M. del Ministero della Sanità 14 settembre 1994, n. 741 e successive integrazioni e modificazioni). Il Corso di Laurea, per diventare fisioterapista, è articolato su tre anni e prevede l’acquisizione di 180 CFU complessivi ai fini del conseguimento della Laurea in Fisioterapia (abilitante alla professione sanitaria di Fisioterapista), Classe L/SNT2. Il percorso triennale può essere completato dalla Laurea Magistrale di durata biennale.
Corso di Laurea per diventare fisioterapista
L’accesso al Corso di Laurea, per diventare fisioterapista, è a numero programmato e prevede un test di ingresso con data di svolgimento unica sul territorio nazionale per quanto riguarda le università pubbliche. Per quanto riguarda invece le università private il test viene svolto a pochi giorni di distanza, sempre in data unica sul territorio nazionale. Il numero di esami previsto durante il corso di studi varia in base ai regolamenti dei Corsi di Laurea. La prova finale ha valore di Esame di Stato abilitante all’esercizio professionale. Il titolo di studio consente l’accesso a Corsi di Laurea Magistrale della Classe delle Scienze Riabilitative delle Professioni Sanitarie LM/SNT2, senza debiti formativi (Art. 6, comma 1 del D.M. 8 gennaio 2009), a Master di primo livello e a Corsi di Perfezionamento. Ad oggi il Corso di Laura in Fisioterapia è attivato ai sensi del D.M. 270/04 e successivi decreti attuativi.
FORMAZIONE CONTINUA
Importante sapere che, una volta terminato il periodo di studi accademico (Laurea Triennale o Magistrale), il percorso di formazione non è terminato, anzi, continua secondo il concetto di Educazione Continua in Medicina. L’ECM è il processo attraverso il quale il professionista della salute si mantiene aggiornato per rispondere ai bisogni dei pazienti, alle esigenze del Servizio sanitario e al proprio sviluppo professionale. La formazione continua in medicina comprende l’acquisizione di nuove conoscenze, abilità e attitudini utili a una pratica competente ed esperta.
I professionisti sanitari hanno l’obbligo deontologico di mettere in pratica le nuove conoscenze e competenze per offrire una assistenza qualitativamente utile. Prendersi, quindi, cura dei propri pazienti con competenze aggiornate, senza conflitti di interesse, in modo da poter essere un buon professionista della sanità.
L’avvio del Programma nazionale di ECM nel 2002, in base al DLgs 502/1992 integrato dal DLgs 229/1999 che avevano istituito l’obbligo della formazione continua per i professionisti della sanità, ha rappresentato un forte messaggio nel mondo della sanità. La nuova fase dell’ECM contiene molte novità e si presenta quale strumento per progettare un moderno approccio allo sviluppo e al monitoraggio delle competenze individuali.
Dal 1 gennaio 2008, con l’entrata in vigore della Legge 24 dicembre 2007, n. 244, la gestione amministrativa del programma di ECM ed il supporto alla Commissione Nazionale per la Formazione Continua, fino ad oggi competenze del Ministero della salute, sono stati trasferiti all’Agenzia nazionale per i servizi sanitari regionali (Agenas).
L’Accordo Stato Regioni del 1° agosto 2007 che definisce il Riordino del Programma di Formazione Continua in Medicina e stabilisce la nuova organizzazione e le nuove regole per la Governance del sistema Ecm del triennio 2008-2010, individua infatti nell’Agenzia la “casa comune” a livello nazionale, in cui collocare la Commissione nazionale e gli organismi che la corredano.
Leggi anche Formazione Continua:
- Scopri di più: ape.agenas.it/professionisti/formazione.aspx
- Scopri di più: aifi.net/?s=certificazione+ECM&x=0&y=0.

